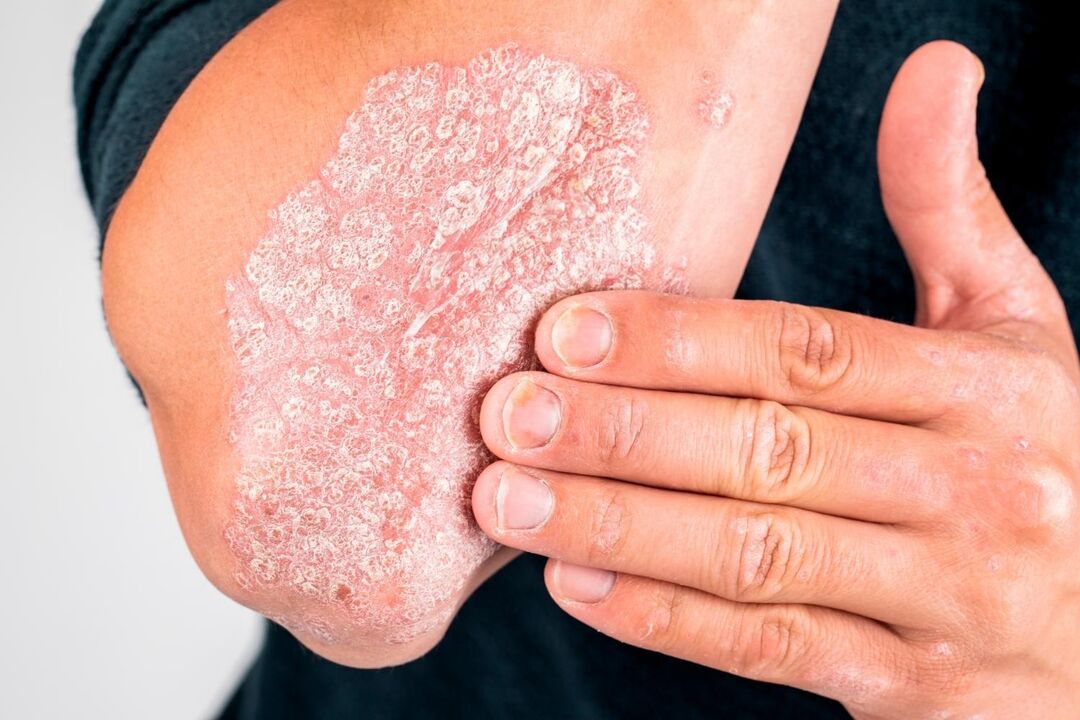
Ein pathologischer Zustand, der durch schuppige und knotige Veränderungen in Haut und Nägeln gekennzeichnet ist, wird Psoriasis genannt. Dermatologen sind an der Diagnose und Behandlung der Krankheit beteiligt.
Psoriasis ist eine chronische Haut- und Nagelerkrankung, bei der ein Ausschlag aus rosa Knötchen und silbrigen Schuppen auf der Haut auftritt. Normalerweise verschmelzen die Knötchen zu großen Plaques, um die herum die Haut schnell mit Schuppen bedeckt ist. Bei längerer Entwicklung der Krankheit sind Gelenkschäden möglich, begleitet von eingeschränkter Beweglichkeit und ständigen Schmerzen. Verschiedene Formen der Psoriasis unterscheiden sich im Grad der Hautschädigung: Der Patient kann nur subtile Flecken auf der Kopfhaut oder große Plaques an verschiedenen Körperstellen haben. Die Wahrscheinlichkeit, Komplikationen der Psoriasis zu entwickeln, hängt auch von vielen Faktoren ab. Diese Krankheit ist besonders gefährlich für schwangere Frauen, da die pustulöse Form der Krankheit zu einer Fehlgeburt führen kann.
Über die Krankheit
Psoriasis ist eine der häufigsten Hauterkrankungen. Die ersten Symptome von Hautveränderungen treten meist im Alter zwischen 18 und 35 Jahren auf. Häufig tritt Psoriasis vor dem Hintergrund von Herz-Kreislauf-Erkrankungen, Morbus Crohn und Depressionen auf. Etwa 30 % der Patienten entwickeln Gelenkschäden (Arthritis). Die eigentliche Ursache der Psoriasis lässt sich nicht beseitigen, jedoch kann eine symptomatische Therapie den Krankheitsverlauf deutlich lindern.
Arten von Psoriasis
Abhängig von den vorherrschenden Symptomen werden mehrere Arten von Psoriasis unterschieden:
- Plaque: gekennzeichnet durch das Aussehen klassischer Plaques, die mit silbernen Schuppen bedeckt sind; bevorzugte Lokalisation: Ellbogen, Knie, Oberkörper, Kopfhaut;
- tropfenförmig: Die Hauptmanifestation sind orange-rosa Knötchen mit einer Größe von 1 bis 10 mm;
- Nagelpsoriasis: Nagelplatten sind überwiegend betroffen;
- Psoriasis großer Falten: Hautausschläge treten in den Achselhöhlen, in den Nackenfalten, an den Genitalien und an anderen Stellen mit übermäßiger Reibung auf; diese Form ist häufiger bei übergewichtigen Menschen;
- Psoriasis des Kopfes: Die Kopfhaut ist betroffen;
- arthropathische Psoriasis (Psoriasis-Arthritis): Gelenke sind betroffen;
- pustulöse Psoriasis: mehrere kleine Vesikel mit Eiter erscheinen auf der Haut des Patienten;
- Psoriasis-Erythrodermie: Neben dem Hautausschlag kommt es im Bereich des Hautausschlags zu einer ausgeprägten Hautrötung.
Symptome der Psoriasis
Am häufigsten treten Plaques im Unterarm, Unterschenkel, Nabel und auf der Kopfhaut auf. Die pustulöse Form der Psoriasis ist durch die Bildung von mit Eiter gefüllten Bläschen auf der Haut gekennzeichnet. Zu bestimmten Zeiten erleben viele Patienten eine Veränderung der Farbe und Struktur der Nägel. Schäden an den Hautschuppen führen zu punktuellen Blutungen. Die Patienten klagen auch über juckende Haut. Hautveränderungen verschwinden periodisch und treten wieder auf.
Andere Symptome und Anzeichen:
- das Auftreten von roten Flecken im Bereich der Hautfalten;
- starke Hautausschläge treten nach Infektionskrankheiten und Stress auf;
- leichte Erhöhung der Körpertemperatur;
- das Auftreten neuer Hautausschläge in den Wintermonaten;
- Gelenkschmerzen;
- eingeschränkte Beweglichkeit im Bereich des betroffenen Gelenks;
- Trockenheit und Überempfindlichkeit der Haut.
Die Resorption von Plaques beginnt normalerweise im zentralen Teil, wodurch die psoriatischen Elemente eine ringförmige oder girlandenartige Form annehmen. Eine vorübergehende Depigmentierung (Pseudo-Leukodermie) verbleibt an den Stellen der abgeklungenen Hautausschläge. In Zeiten unvollständiger Remissionen können einzelne „Pflicht" -Plaques in bestimmten Hautbereichen verbleiben (häufiger im Bereich der Ellbogen- und Kniegelenke).
Die schwersten Formen der Psoriasis sind die psoriatische Erythrodermie und die arthropathische Psoriasis.
Bei der Psoriasis-Erythrodermie ist die gesamte (oder fast die gesamte) Haut am pathologischen Prozess beteiligt. Die Haut wird straff, rau, infiltriert, rot gefärbt, mit reichlich groß- und kleinlamellarem Peeling auf der Oberfläche. Periphere Lymphknoten nehmen zu, subfebrile Temperatur tritt auf, der Allgemeinzustand der Patienten ist gestört, Veränderungen im Blut (Leukozytose, erhöhte ESR), Urin (Proteinurie) werden beobachtet. Die Entwicklung einer Erythrodermie wird durch eine irrationale, irritierende Therapie im fortschreitenden Stadium der Psoriasis gefördert.
Arthropathische Psoriasis ist gekennzeichnet durch Läsionen vorwiegend kleiner Gelenke der Hände und Füße, seltener des Handgelenks, Knöchels, der Zwischenwirbel usw. , begleitet von starken Schmerzen und Schwellungen der Gelenke, Einschränkung ihrer Beweglichkeit und Deformitäten. Das Röntgenbild zeigt eine Lyse der Endglieder der Finger und Veränderungen in den Gelenken, ähnlich wie bei rheumatoider Arthritis. Der Waaler-Rose-Test und der Latextest sind in der Regel negativ. Im Blut Leukozytose, erhöhte ESR, Hypergammaglobulinämie. Eine Gelenkbeteiligung kann mit Hautläsionen einhergehen oder über mehrere Jahre isoliert auftreten.
Bei all diesen Formen der Psoriasis ist eine Schädigung der Nägel in Form von durchstochenen Nagelplatten („Fingerhutphänomen"), deren Eintrübung oder Verdickung bis hin zur Onychogryphose möglich. Der Krankheitsverlauf ist chronisch und wellenförmig. Die Saisonalität des Prozesses wird normalerweise ausgedrückt - Verschlechterung im Winter mit einer signifikanten Verbesserung im Sommer (Wintertyp), seltener - umgekehrt (Sommertyp).
Ursachen der Psoriasis
Die genauen Mechanismen der Psoriasis-Entstehung sind noch nicht verstanden. Es wird angenommen, dass es sich um eine Autoimmunerkrankung handelt, bei der das Abwehrsystem des Körpers fälschlicherweise gesundes Gewebe angreift. Die T-Zellen und Neutrophilen, die zur Bekämpfung von Krankheitserregern benötigt werden, können damit beginnen, Hautzellen und Gelenkstrukturen anzugreifen. In diesem Fall treten charakteristische Veränderungen der Haut auf, einschließlich der Bildung von Blasen mit einer entzündlichen Flüssigkeit. Die Erweiterung der Blutgefäße im Bereich der Entzündung wird von einer Rötung der Haut begleitet. Autoimmunerkrankungen können durch erbliche Faktoren verursacht werden.
Zusätzliche Risikofaktoren:
- Hautinfektionen. Zunächst einmal handelt es sich um bakterielle Infektionen, die durch Streptokokken verursacht werden;
- Hautschäden durch Schnitte und Verbrennungen;
- anhaltender Stress und psychotraumatische Faktoren;
- Alkoholismus und Rauchen;
- Mangel an Vitamin D im Körper;
- Einnahme bestimmter Medikamente, einschließlich Lithium und Betablocker;
- ungünstige Familiengeschichte. Die Entdeckung von Psoriasis bei einem nahen Verwandten des Patienten weist auf die Möglichkeit einer genetischen Prädisposition für diese Krankheit hin;
- erworbene oder angeborene Beeinträchtigung der Immunität. Es könnte eine HIV-Infektion, AIDS oder eine andere Erkrankung sein.
Trotz der Entdeckung der angeblichen immunpathologischen Ursachen der Psoriasis ist die Krankheit nach wie vor kaum verstanden. Es gibt eine große Anzahl von Krankheiten und Lebensstilmerkmalen, die die Manifestation verborgener Faktoren der Prädisposition für diese Krankheit hervorrufen.
Diagnose von Psoriasis
Treten Hautveränderungen auf, sollten Sie einen Dermatologen aufsuchen. Der Arzt unserer Klinik führt zunächst eine allgemeine Untersuchung der Haut durch, um die Art des Hautausschlags zu beurteilen. Durch sanftes Schaben können Sie sich ablösende Papeln und einen dünnen Film unter den Knötchen erkennen. Unter dem Film befindet sich eine feuchte Hautoberfläche, die zu kleinen Blutungen neigt. Gleichzeitig gibt es atypische Anzeichen einer Psoriasis, die anderen Krankheiten ähneln, sodass der Arzt eine Instrumenten- und Labordiagnostik durchführen muss.
- Blut Analyse. Der Dermatologe verordnet einen venösen Bluttest, um andere Erkrankungen auszuschließen und Anzeichen einer Psoriasis zu erkennen. Im Behandlungsraum behandelt die Pflegekraft die Haut der Ellenbeuge des Patienten mit einem Antiseptikum, legt eine Blutsperre an und nimmt mit einer Spritze Blut ab. In unserem Labor schließen Spezialisten zunächst das Vorhandensein von Rheumafaktoren aus. Bei der pustulösen Psoriasis findet sich häufig eine Erhöhung der Sedimentationsrate der Erythrozyten. Erhöhte Harnsäurewerte werden festgestellt;
- Untersuchung der Pustelflüssigkeit. Der Arzt sammelt die Flüssigkeit in einem sterilen Behälter und schickt das Material ins Labor. Die mikrobiologische Untersuchung zeigt keine Bakterienkultur, aber es wird eine Zunahme der Anzahl von Neutrophilen festgestellt, die für Psoriasis charakteristisch sind;
- Hautbiopsie. Der Dermatologe verschreibt diese Studie, um eine genaue Diagnose für atypische Hautausschläge zu stellen. Während des Eingriffs behandelt der Arzt die Haut mit einem Antiseptikum, betäubt und entfernt einen kleinen Hautbereich mit einem Skalpell. Gewebematerial wird im Labor unserer Klinik mittels Mikroskopie untersucht. Die Ergebnisse erlauben es, die zelluläre Zusammensetzung der Knötchen zu klären;
- Röntgen des betroffenen Gelenks. Der Arzt verschreibt diese Studie, um die Art der Arthritis zu bestimmen. Auch bei schweren Komplikationen der arthropathischen Psoriasis ist eine Röntgendiagnostik der Knochen erforderlich;
- Hautgeschabsel zum Ausschluss von Pilzen. Der Arzt reinigt die Hautoberfläche und sammelt mit einem speziellen Spatel mehrere Schuppen für die mikrobiologische Untersuchung. Diese Analyse ist vor allem dann notwendig, wenn Hautausschläge nur im Bereich des Fußes und der Nägel auftreten.
Bei Bedarf wird ein Beratungsgespräch mit einem Rheumatologen durchgeführt.
Expertenmeinung
Psoriasis ist eine Krankheit mit vielen Erscheinungsformen. Es kann entweder fast unsichtbar sein oder ernsthafte gesundheitliche Probleme verursachen. Die gefährlichsten Komplikationen der Psoriasis sind Gelenkschäden, die zu einer Behinderung des Patienten führen können. Die Krankheit kann auch zu Autoimmunerkrankungen führen, insbesondere zu Morbus Crohn und Colitis ulcerosa, Stoffwechselpathologie, erektiler Dysfunktion bei Männern. Frauen, die an Psoriasis leiden, können Unfruchtbarkeit und Fehlgeburten erleiden. Um diese Komplikationen zu vermeiden, ist es notwendig, sofort nach dem Auftreten verdächtiger Anzeichen einen Arzt aufzusuchen und bei einer bereits diagnostizierten Diagnose alle Empfehlungen eines Spezialisten sorgfältig zu befolgen.
Behandlung von Psoriasis
Das Hauptziel der Psoriasis-Behandlung ist die symptomatische Therapie. Die Patienten benötigen Medikamente, die Entzündungen reduzieren und die Bildung von Hautausschlägen verhindern. Neben der medikamentösen Therapie verschreibt der Dermatologe unserer Klinik dem Patienten unbedingt eine spezielle Diät. Die Normalisierung des Lebensstils und die Eliminierung von Stressfaktoren können die Schwere der Psoriasis-Symptome verringern.
Je nach Situation kann ein Dermatologe unterschiedliche Methoden zur Behandlung der Krankheit anwenden.
- Verabreichung von Kortikosteroiden. Der Dermatologe verschreibt Salben mit diesen Wirkstoffen. Zu den vorteilhaften Wirkungen von Kortikosteroiden gehören die Verringerung von Entzündungen im Gewebe und die Beseitigung von Juckreiz;
- Nahrungsergänzungsmittel mit Vitamin D. Synthetische Formen dieses Vitamins verlangsamen das Wachstum von Hautzellen und verhindern so die Bildung von Schuppen und Knötchen;
- Therapie mit Medikamenten, die Derivate von Vitamin A enthalten. Ein Dermatologe verschreibt Salben auf Basis von Retinoiden, um Entzündungen und Juckreiz zu reduzieren. Diese Arzneimittel erhöhen die Lichtempfindlichkeit der Haut, daher muss ein Sonnenschutzmittel verwendet werden.
- Verwendung von Calcineurin-Inhibitoren. Dies sind Immunsuppressiva, die Entzündungen reduzieren. Der Dermatologe verschreibt topische Mittel wie Tacrolimus. Solche Medikamente werden in einem kurzen Kurs verwendet, um die Entwicklung von Nebenwirkungen und Komplikationen zu verhindern;
- Behandlung der Haut mit Salicylsäure zur Entfernung abgestorbener Zellen. Ein Dermatologe verschreibt dieses Medikament zusammen mit Kortikosteroiden für eine komplexe Hautbehandlung;
- Verwendung einer Feuchtigkeitscreme, um trockene Haut und Juckreiz zu beseitigen;
- Bestrahlung der Haut mit ultraviolettem Licht. Diese sichere physiotherapeutische Behandlungsmethode verbessert die Funktion der lokalen Immunität. Der Arzt wählt für den Patienten eine individuelle Strahlendosis aus;
- Phototherapie. Bei dieser Methode wird die Haut mit speziellen Geräten bestrahlt. Die Phototherapie kombiniert die Technologien der Lasertherapie und der Photochemotherapie;
- Gelenkpunktion bei schwerer Psoriasis. Der Arzt behandelt die Haut an der Einstichstelle mit einem Antiseptikum, betäubt das Gewebe und führt eine Nadel ein. Mit Hilfe einer Spritze werden Medikamente in die Gelenkhöhle injiziert, um den Entzündungsprozess zu reduzieren.
Der Dermatologe kontrolliert alle Phasen der Behandlung, um das beste Ergebnis zu erzielen und Komplikationen zu vermeiden. Kortikosteroide, Retinoide und Calcineurin-Inhibitoren werden ausschließlich unter Aufsicht eines Spezialisten angewendet.
Vorbeugung von Psoriasis
Die Empfehlungen des Dermatologen unserer Klinik helfen, die Schwere von Hautausschlägen zu reduzieren und den Krankheitsverlauf zu lindern.
Prävention von Exazerbationen der Psoriasis:
- Lindern Sie Angst und Stress, indem Sie den Schlaf verbessern, Kaffee vermeiden und verschreibungspflichtige Beruhigungsmittel einnehmen.
- Ausschluss von Nahrungsmitteln, die Allergene enthalten;
- rechtzeitige Behandlung von infektiösen Hautkrankheiten.
Rehabilitation
Psoriasis ist eine chronische Krankheit, die nicht geheilt werden kann. Rehabilitationsmaßnahmen zielen darauf ab, Rückfällen vorzubeugen. Je nach Form der Erkrankung können Physiotherapie, Kurbehandlung, Fangotherapie, Heilbäder und andere Verfahren verordnet werden.
Fragen und Antworten
Ist es möglich, Psoriasis mit Volksheilmitteln zu behandeln?
Es gibt keine Methoden mit nachgewiesener Wirksamkeit. Es ist wichtig, nicht auf dubiose Behandlungsformen zu vertrauen, sondern den Empfehlungen des behandelnden Arztes Folge zu leisten.
Beeinflusst Stress den Verlauf der Psoriasis?
Ja, Stresssituationen können den Krankheitsverlauf verschlimmern.























